Introducción
La reparación de las heridas fue siempre un tema básico y crucial en la evolución de la medicina y la humanidad.
Se considera «herida» a toda solución de continuidad que abarque epidermis y dermis hasta tejido celular subcutáneo, músculo o hueso. Según la profundidad, las heridas se clasifican de la siguiente manera:
- Superficial: está afectada solo la epidermis y se resuelve sin dejar cicatriz. La restitución es ad integrum. Por ejemplo, erosión por fricción, excoriación.
- De espesor parcial: afecta la epidermis y la dermis superficial, pero respeta los anexos cutáneos. Al involucrar la membrana basal, deja cicatriz. Por ejemplo, zona dadora, quemaduras AB.
- De espesor completo: involucra la epidermis, dermis profunda y/o hipodermis. No existen anexos cutáneos remanentes; a veces, compromete tejidos más profundos, como músculo, tendón, cápsula articular y hueso. Repara siempre con cicatriz. Por ejemplo, herida quirúrgica, úlceras arteriales, úlceras por presión estadios III y IV.
Estas dos últimas dejan cicatriz, la cual, a su vez, puede ser normal, pigmentada, atrófica, hipertrófica o queloide según la genética del paciente, el método quirúrgico empleado, la localización topográfica de la herida y los cuidados posteriores.
Se llama «herida aguda» si resuelve rápidamente y «herida crónica» o «úlcera» si la lesión perdura en el tiempo por más de 4 semanas.
Evaluación y manejo de las heridas
Evaluar una herida y al paciente que la padece no es sencillo; se debe respetar un orden para lograr cubrir todas las posibles causas y tratamientos a fin de llegar al éxito terapéutico. Este tipo de consulta no pertenece a una especialidad definida, ya que hay pacientes con heridas agudas, complicadas o crónicas en todos los servicios y niveles de la salud. Condiciones clínicas diversas, como insuficiencia venosa, insuficiencia arterial, diabetes, hipertensión, desnutrición, enfermedades autoinmunes, neurológicas y degenerativas, el cáncer y las infecciones, son en numerosas ocasiones las responsables de generar heridas refractarias. En este tipo de lesiones, los tratamientos comunes resultan insuficientes, ya que debemos tratar la enfermedad de base primero, para luego implementar de manera adecuada y responsable las distintas opciones terapéuticas del cuidado básico y avanzado de heridas.
Una manera ordenada de comenzar nuestra consulta es con una buena evaluación de la herida y del paciente. Para ello, existen diferentes acrónimos basados en la lengua inglesa que nos facilitan repasar y cubrir los aspectos de la herida que no podemos omitir a la hora de elegir y comenzar el tratamiento cicatrizante. El acrónimo TIME es el más conocido: T (tissue), tejido no viable; I (infection), infección; M (moisture), humedad, y E (edges), bordes epiteliales, pero deriva de palabras que están en idioma inglés.
El acrónimo en español LIBERTAD incluye la evaluación local de la herida y parámetros importantes como la etiología, los diagnósticos diferenciales y el tratamiento local y sistémico adyuvante.
Este acrónimo se caracteriza por definir en sus primeras cuatro letras, LIBE, las características propias de la herida, la R nos ayuda a pensar en la causa que originó esa lesión y, por último, TAD considera los tratamientos, los adyuvantes y el dolor:
L: lesión, localización, lecho, limpieza
I: infección
B: biofilm, bordes
E: exudado
R: relacionado con otras enfermedades (etiología)
T: tratamiento local y sistémico
A: adyuvante: adelantos tecnológicos, alimentación, apoyo emocional
D: dolor, descarga, diagnósticos diferenciales
L: Lesión, localización, lecho, limpieza
Lesión
La herida se evaluará siempre empezando por la lesión. En cuanto al tipo de lesión, hay diversas heridas que pueden tener lugar en cualquier parte del cuerpo. Sin embargo, las heridas crónicas más frecuentes son las siguientes:
- Úlcera o lesión por presión (Upp/Lpp)
- Úlcera de pierna
- Pie diabético
- Herida quirúrgica dehiscente
- Herida traumática complicada
- Quemadura
- Otras
Localización
- Localización: se comenzará por describir la ubicación topográfica de la lesión o las lesiones. Por ejemplo, sacra, trocantérea, maleolar interna, maleolar externa, circunferencial, tendón de Aquiles, talón, dedos, occipital, dorsal, abdominal, etc.
- Distribución: unilateral, bilateral, única, múltiple.
- Tamaño y profundidad:
- Cm x cm: medición para seguimiento
- Espesor parcial: epidermis y dermis
- Espesor total: epidermis, dermis + hipodermis, músculo, tendón o hueso
- Forma: regular, redondeada, en sacabocado, irregular
- Modo de aparición: postraumática o espontánea
- Tiempo de evolución: días, semanas, meses, años
- Antecedentes familiares y personales
Se debe evaluar «qué tipo de úlcera; dónde, cómo y cuándo comenzó la herida». Siempre se tiene que fotografiar la lesión sola (de cerca) y la lesión en relación con su ubicación anatomotopográfica (desde lejos) para comprender ubicación y extensión reales de la lesión.
A la vez, las fotografías se deben realizar con y sin flash para poder evaluar objetivamente los colores del lecho y los bordes. Un archivo fotográfico de la herida desde su inicio y durante su tratamiento nos dará las herramientas para controlar la evolución y lograr la adhesión del paciente, el cual tiende siempre a minimizar los avances en el tiempo (fotos 1 y 2).
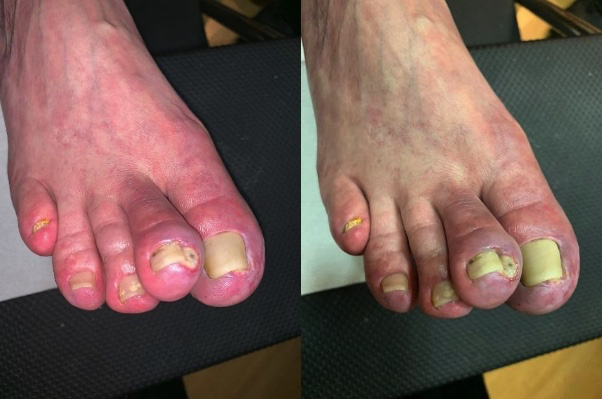
Fotos 1 y 2. Paciente de sexo masculino, de 65 años, que consulta por herida espontánea dolorosa en el extremo distal del segundo dedo del pie derecho, de un mes de evolución. Es necesario sacar dos o cuatro fotos: dos de cerca (con y sin flash) y dos fotos más, de lejos, involucrando la zona anatómica completa en caso de que no se distinga la zona topográfica fácilmente. Es importante notar aquí la importancia de sacar una foto sin flash para jerarquizar el cambio de coloración cianótica de los dedos y la piel circundante a la herida.
Lecho de la herida y limpieza
Se debe describir el lecho y contorno de la herida. Por lo tanto, debemos limpiarla con solución fisiológica o los antisépticos selectivos para heridas: clorhexidina, PHMB (poliexametileno-biguanida-betaína), agua oxigenada diluida, para luego tratar de retirar lo más posible todo el tejido fibrinonecrótico. El secado en una herida debe ser por contacto suave con gasa estéril. En un lecho sucio o con restos de tejido desvitalizado, cuerpos extraños y/o fibrina en exceso, podemos usar distintos métodos de remoción o desbridamiento, como el quirúrgico, cortante, autolítico, enzimático, mecánico y biológico. La elección dependerá de diversos factores; por ejemplo, tamaño, localización, tipo de herida, dolor, nivel de exudado, riesgo de infección, estado general del paciente y costo del procedimiento. En algunos casos, resulta apropiado combinar los diferentes métodos.
- Desbridamiento quirúrgico y cortante: se utilizan elementos cortantes, como bisturí o tijeras.
- Desbridamiento autolítico: se utiliza un hidrogel para ablandar el tejido necrótico, cubierto con un apósito oclusivo.
- Desbridamiento enzimático: se aplican enzimas proteolíticas, como la colagenasa, papaína/urea, hialuronidasa y fibrinolisina.
- Desbridamiento mecánico: se realiza un raspaje con cureta, gasa húmeda a seca. Irrigación presurizada.
- Desbridamiento biológico: se utilizan larvas estériles de la mosca verde Phaenicia sericata; en la actualidad, no se usa en la Argentina.
Una vez logrado esto, debemos estimular el lecho para lograr una granulación roja, homogénea y brillante a nivel, que permita dar lugar a reepitelización. Las cremas con sulfadiazina de plata son las que más favorecen la granulación. Sin embargo, hay que utilizarlas con mucho cuidado, ya que pueden provocar dermatitis por contacto. Cuando se haya alcanzado la granulación a nivel de la epidermis, se iniciará la reepitelización. Esta etapa puede originarse desde los bordes de la herida hacia el centro, desde los remanentes de anexos cutáneos, como folículos pilosos y glándulas sebáceas y sudoríparas, si es una herida de espesor parcial, o desde los injertos de piel colocados quirúrgicamente.
El lecho se puede valorar por los colores:
- Negro: tejido necrótico
- Amarillo y negro: fibrinonecrótico
- Amarillo: fibrinoso
- Bordó: bioburden, colonización crítica
- Blanco opaco: senescente, opaco por el uso de jabones blancos durante su limpieza
- Blanco brillante: vaina tendinosa o cartílago
- Verde: infectado
- Rojo brillante: granulante
- Rosado opaco: bordes en fase de reepitelización
I: Infección
Si bien sabemos que toda herida está colonizada, no toda herida está infectada. Existen varios grados de colonización en el lecho de la herida. De menor a mayor, son contaminación; colonización, cuando las bacterias viven en la superficie del lecho; colonización crítica, cuando comienzan a invadir el lecho hacia la profundidad y los bordes, generando aumento de respuesta inflamatoria (eritema menor de 1 cm), e infección, cuando las bacterias crecen, se reproducen, invaden el lecho y los tejidos circundantes con elevada respuesta inflamatoria del huésped. Son heridas con presencia de tétrada de Celso (edema, eritema >1 cm, pus y dolor). También existe una situación de colonización crónica en el lecho de la herida debido a la presencia de biofilm.
Los signos indirectos de colonización crítica de una herida son los siguientes: mal olor o cambio en las características del lecho; aumento o cambio en las características del exudado; retraso de la cicatrización; formación de puentes de tejido de granulación; cambios de coloración del lecho de la herida, y aumento del dolor.
B: Biofilm, bordes
Se define al biofilm bacteriano como «una comunidad microbiana sésil, caracterizada por células que están adheridas irreversiblemente a un sustrato o interfase, o unas con otras, encerradas en una matriz de sustancias poliméricas extracelulares que ellas han producido, y exhiben un fenotipo alterado en relación con la tasa de crecimiento y trascripción génica». Cuando alcanzan la madurez, son capaces de secretar constantemente bacterias planctónicas, microcolonias y fragmentos de biofilm que pueden dispersarse para luego adherirse a otras partes del lecho de la herida, o migrar hacia otras heridas donde formar nuevas colonias. Se están utilizando distintos elementos para la prevención y el manejo del biofilm (polihexanida-biguanida, miel medicinal, distintas presentaciones de plata), aunque todavía no hay evidencia seria al respecto.
El borde describe las características de la piel circundante. Puede ser sano (eutrófico), eritematoso, descamativo, macerado, socavado, infiltrado, eritematovioláceo, vegetante, hiperqueratósico, etcétera.
Cuidar la piel perilesional es de suma importancia, ya que, a partir de ella, se generará la epidermis que cubrirá el tejido de granulación. La fase de reepitelización es lenta y progresiva, y suele ser la más difícil de lograr. Muchas veces, limpiar, desbridar y granular una herida es más rápido que la reepitelización, la cual puede ser por segunda intención o con injertos quirúrgicos. En ambos casos, se necesita contar con piel eutrófica circundante a la herida. Para tal fin, se utiliza una gama variable de productos, como cremas a base de óxido de zinc, ácidos grasos esenciales e hiperoxigenados, películas líquidas transparentes protectoras, etcétera.
E: Exudado
El exudado se define como el fluido resultante de la secreción corporal, tanto intracelular como extracelular, cuando existe pérdida de continuidad de la piel.
Existen varios tipos de exudado:
- Seroso: transparente, con una tonalidad amarillenta
- Hemorrágico: de color rojo, dado por sangrado
- Purulento: indica presencia de infección; puede acompañarse de olor fuerte y característico, según el tipo de bacteria predominante
- Seropurulento: es una combinación de exudado seroso y purulento
- Hemopurulento: es una combinación de exudado hemorrágico y purulento
- Linforrágico: secreción amarillo citrino de origen linfático
Según la cantidad, se clasifica así:
- Ninguno o nulo: costras secas
- Ligero o escaso: por ejemplo, úlceras arteriales
- Moderado: moja la gasa, no se adhiere al lecho y mantiene un medio húmedo ideal
- Abundante: heridas grandes, infectadas, o úlceras venosas con gran linfedema que saturan las gasas, lo que genera maceración e irritación de la piel circundante
| Úlcera venosa | Úlcera arterial | |
| Localización | Maleolar interna o externa | Maleolar externa, tendón de Aquiles, talón y dedos del pie |
| Características de la úlcera | Bordes irregulares
Superficial, exudativa Lecho fibrinogranulante |
Bordes netos y redondos
Profunda, seca Lecho fibrinonecrótico, esfacelos |
| Características de la pierna |
Signos de insuficiencia venosa crónica:
|
Signos de insuficiencia arterial:
|
| Dolor | Leve o moderado
Se alivia con la elevación de la extremidad |
Isquémico. Aumenta con el reposo Disminuye al bajar la extremidad Claudicación intermitente |
| Pulsos | Conservados | Débiles o ausentes |
| Tiempo de evolución | Meses o años | Días o semanas. Consulta rápida por el dolor intenso |
| Tratamiento | Vendaje elastocompresivo Flebotónicos | Vasodilatadores/Revascularización |
Es muy importante manejar el exudado de una herida para mantener el lecho en un medio con condiciones fisiológicas de cicatrización, con una temperatura y pH adecuados.
En este momento, cobra importancia la toma de muestra para examen y cultivo o biopsia bacteriológica. Además, se debe evaluar por sospecha de malignidad o enfermedades infrecuentes mediante la realización de una biopsia anatomopatológica. Hay que asociar un análisis de laboratorio completo.
R: Relacionado con otras enfermedades (etiología)
En dermatología recibimos pacientes con toda clase de heridas crónicas. Debemos interrogar y evaluar a nuestros pacientes para llegar al diagnóstico adecuado de su enfermedad de base a partir del órgano cutáneo. Siempre hay que evaluar factores circulatorios (venoso, arterial y linfático); enfermedades sistémicas, como diabetes, HTA, y enfermedades autoinmunes, como pioderma gangrenoso y vasculitis, asociadas o no a enfermedades del colágeno.
Hay que recordar siempre que cuando una herida no cierra no es porque no quiere, sino porque no puede. Por este motivo, es clave realizar el diagnóstico y tratamiento en equipos multidisciplinarios.
Existen muchos factores o condiciones médicas que favorecen la aparición de heridas crónicas o úlceras en la piel. Es muy importante averiguar los antecedentes familiares y personales de cada paciente para que nos oriente a pensar en la causa principal que impide el normal proceso de cicatrización. En este punto, es necesario tener en cuenta todos los métodos complementarios de diagnóstico (laboratorio, ecodoppler, exámenes bacteriológicos y micóticos, anatomía patológica, tomografía, resonancia magnética y otros) a fin de llegar a un diagnóstico certero de la patología a la cual nos enfrentamos.
En el siguiente listado, se sintetizan los factores y patologías más frecuentes que pueden dar lugar a una herida crónica.
Etiologías exógenas
- Mecánicas
- Úlceras por presión
- Traumáticas
- Posquirúrgicas
- Patomimias
- Químicas
- Físicas
- Por frío
- Por calor
- Por radiaciones
- Por electricidad
- Iatrogénicas
- Extravasación de drogas
Etiologías endógenas
- Vasculares
- Venosas
- Insuficiencia venosa crónica
- Síndrome postrombótico
- Comunicaciones arteriovenosas o shunts
- Arteriales
- Macrocirculación
- Arteriopatía obliterante ateromatosa
- Tromboangeítis obliterante
- Microcirculación
- Vasculitis livedoide
- Úlcera hipertensiva de Martorell
- Fenómeno y enfermedad de Raynaud
- Úlcera microangiopática
- Embolias (colesterol)
- Perniosis
- Criofibrinogenemia/Crioglobulinemia
- Mixtas
- Linfáticas
- Macrocirculación
- Neuropáticas
- Patología medular
- Neuropatía periférica
- Mal perforante plantar
- Sistémicas
- Vasculíticas
- Vasculitis leucocitoclásticas
- Pioderma gangrenoso
- Poliarteritis nodosa
- Arteritis de células gigantes
- Granulomatosis de Wegener
- Vasculitis de Churg Strauss
- Colagenopatías
- LES
- Artritis reumatoidea
- Esclerodermia
- Enfermedad mixta del tejido conectivo (EMTC)
- Dermatomiositis
- Síndrome antifosfolipídico
- Enfermedad de Behçet
- Síndrome de Sjögren
- Dermatológicas
- Epidermólisis bullosa
- Liquen ulcerado
- Pénfigo ampollar
- Erisipela bullosa
- Paniculitis
- Calcinosis cutis
- Vasculitis nodular/Eritema indurado de Bazin
- Paniculitis esclerosante
- Metabólicas
- Diabetes mellitus
- Necrobiosis lipoídica
- Porfiria cutánea tarda
- Calcifilaxis
- Hematológicas
- Anemias hemolíticas
- Trombocitopenia esencial
- Policitemia vera
- Leucemias
- Vasculíticas
- Infecciosas
- Bacterianas
- Parasitarias
- Micosis profundas
- Virales
- Neoplásicas
- Carcinoma basocelular
- Carcinoma espinocelular
- Úlcera de Marjolin
- Melanoma maligno ulcerado
- Linfomas cutáneos
- Angiosarcomas
- Metástasis
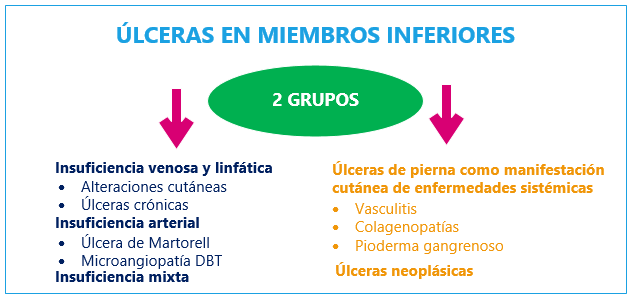
Figura 1. Úlceras en miembros inferiores
T: Tratamiento local y sistémico
El tratamiento local de las heridas puede ser el básico, utilizando cremas y vendajes con gasa, o de avanzada, usando apósitos y dispositivos especiales.
Sobre la base de las características del exudado, del lecho y la localización, se decidirá cuál es el mejor tratamiento para cada etapa del proceso de cicatrización. Se debe optimizar la formación de tejido de granulación sano para lograr la reepitelización natural o quirúrgica. Esto es lo que hay que controlar para que reepitelice:
- Limpieza de la herida
- Desbridamiento del tejido necrótico
- Reducción de la carga bacteriana
- Control del exudado
- Control del dolor
- Granulación
- Reepitelización
Los productos tópicos tradicionales y determinados productos naturales pueden favorecer la cicatrización, pero es importante conocer muy bien las propiedades de cada uno y realizar una selección racional de acuerdo con el momento en que se encuentre la herida. A la vez, hay que conocer las interacciones que pueden presentar con otros tópicos o con diferentes tipos de apósitos.
El uso de apósitos oclusivos que logren un microclima ideal es el gold standard de los tratamientos, ya que brindan comodidad y confort al paciente y evitan las curaciones diarias y el dolor incidental durante los cambios de apósitos, tan común en estos casos. Es de fundamental importancia la elección del apósito adecuado para potenciar la cicatrización y no retardar el proceso o desmejorar la herida por una mala elección. Podemos elegir cada apósito sobre la base de sus funciones y lo que queremos lograr. Se debe recordar que una misma herida pasará por distintos estadios hasta llegar al cierre completo. Una manera de clasificar los apósitos es según su función y, sobre la base de esto, podremos elegir el más adecuado para cada etapa (tabla 1).
Tabla 1. Clasificación de los apósitos según su función
| Desbridantes |
|
| Granulantes |
|
| Reepitelizantes |
|
| Bactericidas |
|
| Hemostáticos |
|
| Sustancias de relleno y regeneradores |
|
| Apósitos especiales |
|
Asimismo, todos los apósitos pueden combinarse; por ejemplo, alginato + plata, espuma de poliuretano + silicona. Cualquier tratamiento local debe estar sustentado con el complemento sistémico adecuado a cada patología de base.
A: Adyuvantes: avances tecnológicos, alimentación, apoyo emocional
Se definen como métodos adyuvantes aquellos que se emplean para alcanzar objetivos terapéuticos definidos; por ejemplo, vendajes compresivos, órtesis de descarga, electroestimulación, terapia de presión negativa, cámara hiperbárica, etc.
La alimentación juega un papel importante en la curación de las heridas. La malnutrición afecta de manera negativa su evolución, prolongando la fase inflamatoria de la cicatrización y disminuyendo la síntesis de colágeno y la proliferación de fibroblastos.
Las heridas crónicas pueden tener varias consecuencias psicológicas, las cuales pueden ser el resultado de la herida en sí misma, del dolor asociado o de las derivaciones sociales relacionadas con ella. El apoyo emocional es un factor clave para acompañar el tratamiento integral de estos pacientes.
D: Dolor, descarga, diagnósticos diferenciales
«Una herida que duele no cierra». Muchas veces, la herida que no cierra es manifestación de una infección u otro proceso. Es necesario su estudio, cuantificación y oportuno tratamiento. Es importante trabajar con los médicos especialistas en dolor para lograr una mayor adherencia y mejorar la calidad de vida del paciente durante todo el tratamiento.
Debe evaluarse constantemente el progreso de cicatrización. Si detectamos una falta de progresión a pesar del correcto tratamiento, hay que realizar una reevaluación y replantear su estudio y diagnósticos diferenciales.
Conclusión
El proceso de cicatrización de heridas es dinámico y cambiante. Es clave llegar a un diagnóstico correcto de la etiología de la lesión para dirigir el camino a la cicatrización completa, estética y funcional.
Puntos clave
- Una herida cutánea es toda solución de continuidad que abarca la epidermis y la dermis hasta tejido celular subcutáneo. Puede extenderse a músculo o hueso.
- Cuando una herida no cierra, no es porque no quiere, sino porque no puede.
- Es clave realizar el diagnóstico etiológico para lograr el éxito terapéutico.
Bibliografía recomendada
Buzzi A. El tratamiento de las heridas a través de la historia. Revista de la Asociación Médica Argentina. 2006;1(119):16-22.
Consenso sobre Cicatrización de heridas. Dermatología Argentina. 2008;14(4). http://www.dermatolarg.org.ar/index.php/dermatolarg/issue/view/6
Mengarelli R, Bilevich E. Por qué falla el tratamiento en las heridas crónicas. Act Terap Dermatol. 2015;38:168.
Schultz DS, Sibbald RG, et al. Wound bed preparation: a systematic approach to wound management. Wound Repair Regen. 2003;11(2):Suppl St-28.
Bilevich E, Mengarelli R. Propuesta de un nuevo abordaje para la evaluación y manejo integral y dinámico de las heridas: «Acrónimo LIBERTAD». Cómo abordar un paciente con heridas complejas. Revista Cicatrizar. 2019;05(08).
Mengarelli R, Belatti A, Bilevich E, Gorosito S, Fernández P. La importancia del desbridamiento en heridas crónicas. Lecturas vasculares. 2013;20:1253-1260.
Patel S. Investigating: Wound Infection. Wound Essentials. 2010;6:40-47.
Castrillon L, Palma A. Interferencia de las biopelículas en el proceso de curación de heridas. Dermatología Rev Mex. 2011;55(3).
Kirsner R, Eaglstein W. El proceso de curación de heridas. Clin Dermatol. 1993;11:653-662.
Harding K. Exudado en las heridas y utilidad de los apósitos. Documento de Consenso – World Union of Wound Healing Societies, 2007.
Gethin G, Cowman S. Changes in Surface pH of Chronic Wounds When a Honey Dressing was Used. Wounds UK Conference Proceedings, 13 a 15 de noviembre de 2006. Wounds UK, Aberdeen.
Mengarelli R, Bilevich E, Belatti A, Gorosito S. Agentes tópicos tradicionales utilizados para la cura de heridas. Act Terap Dermatol. 2013;36:98.
Bilevich E. Cicatrización de Heridas. Un enfoque práctico. Forum. 2007;9(1).
Karba R, Vodovnik L. Promoted healing of chronic wounds due to electrical stimulation. Wounds. 1991;3:16-23.
Morykwas MJ, Argenta LC, Shelton-Brown EI, McGuirt W. Vacuum assisted closure: a new method for wound control and treatment: animal studies and basic foundation. Ann Plast Surg. 1997;38(6)553-562.
Wattel F, Mathieu D. Hyperbaric oxygen in the treatment of diabetic foot lesions. J Hyperbar Med. 1991;6:263-267.
PriCupp. Primer consenso de Úlceras por Presión. Academia Nacional de Medicina 2014-2017. www.anm.edu.ar/PriCUPP.pdf
Upton D, South F. The psychological consequences of wounds, a vicious circle that should not be overlooked. Wounds UK, 2011.
Bilevich E, Saretzky I, Vaccalluzzo R, et al. El dolor en la práctica dermatológica. Uso tópico de morfina en heridas crónicas. Act Terap Dermatol. 2017;40:104


