Lupus eritematoso
Definición
El lupus eritematoso (LE) es una enfermedad multiorgánica, autoinmune y genéticamente predeterminada que, a menudo, afecta la piel. Representa un espectro desde el compromiso cutáneo puro, en la forma de lupus eritematoso discoide (LED), hasta el lupus eritematoso sistémico (LES), pasando por un estadio intermedio, el lupus eritematoso cutáneo subagudo (LECSA).
Epidemiología
El sexo y la etnia son dos factores de riesgo para desarrollar LE; el lupus eritematoso cutáneo (LEC) es 3 veces más frecuente y el LES es 6 veces más frecuente en mujeres, en las que además es más severo. La edad de aparición oscila entre los 20 y 45 años, etapa fértil de la mujer, por lo que se considera que las hormonas cumplen un rol destacado en esta enfermedad.
El LES es 4 veces más frecuente en mujeres afroamericanas que en caucásicas, además de que se presenta más precozmente y tiene peor pronóstico.
Etiopatogenia
La patogenia del LE es compleja y multifactorial, provocada por la interacción de factores genéticos, hormonales y ambientales, como las infecciones, la radiación ultravioleta (RUV), el tabaquismo y ciertos medicamentos.
Los autoanticuerpos, como el anti-Ro o anti-La, podrían producir la enfermedad mediante la activación de proteínas y células del sistema inmunitario, tras la formación de inmunocomplejos.
La RUV induce apoptosis, lo que conduce a una translocación de antígenos celulares y nucleares, generando la producción de una serie de citoquinas, como el factor de necrosis tumoral alfa (TNF), la interleuquina (IL)-1 y el interferón (IFN). Esto, en presencia de ciertos factores de riesgo genéticos, como HLA-DR o deficiencia de C1q, y ambientales, generaría una cascada compleja que incluiría la activación de células dendríticas y endoteliales, la liberación de IFN y la producción de citoquinas que activarían los linfocitos T citotóxicos CD4+ y CD8+. Estos últimos generarían una lesión citotóxica de los queratinocitos, provocando una reacción liquenoide tisular presente en la mayoría de los subtipos cutáneos de lupus, lo que da origen, a su vez, a una mayor producción de citoquinas con un circuito de retroalimentación positivo.
Lupus eritematoso cutáneo
Manifestaciones clínicas
Ante un LEC, es de gran importancia considerar los criterios establecidos para el diagnóstico de lupus sistémico, teniendo en cuenta el enfoque terapéutico y el pronóstico de estos pacientes.
De acuerdo con el Systemic Lupus International Collaborating Clinics (SLICC, por su sigla en inglés), para el diagnóstico de LES es necesario reunir cuatro criterios, que incluyan al menos uno clínico y uno inmunológico. Además, la sola confirmación histológica de nefritis lúpica en presencia de FAN y anti-ADNdc es diagnóstica de LES. De los 11 criterios clínicos, 4 son dermatológicos (tabla 1).
Las manifestaciones del LEC se clasifican en específicas, las cuales presentan una dermatitis de interfase en el estudio histopatológico, e inespecíficas.
Las manifestaciones específicas pueden clasificarse, a su vez, en agudas (LECA), subagudas (LECSA) o crónicas (LECC) (tabla 2).
La asociación del LEC con el LES es diferente según la variedad clínica: en las formas agudas, es del 90 % o más, en las subagudas es de aproximadamente el 50 % y en las crónicas (LED) se observa entre un 5 y 10 % si es localizado (limitado a la cabeza y el cuello) y del 15 al 30 % si es extendido.
Las manifestaciones cutáneas inespecíficas son más frecuentes en los pacientes con LES: vasculitis leucocitoclástica, livedo reticularis, telangiectasias periungueales, tromboflebitis, fenómeno de Raynaud, alopecia no cicatrizal, lupus hair o esclerodactilia, entre otros (tabla 1). Alrededor del 80 % de los pacientes con LES tendrán afectación cutánea a lo largo de su enfermedad, y en el 20 % de ellos, ese compromiso está presente en el momento del diagnóstico.
Tabla 1. Adaptación de los criterios para diagnóstico de LES establecidos por el SLICC en 2012: se trata de 17 criterios (11 clínicos y 6 inmunológicos)
| Criterios clínicos | Criterios inmunológicos | ||
| LECA o LECSA |
Eritema malar (alas de mariposa) Lupus ampollar Variante necrólisis epidérmica tóxica del LES Exantema maculopapular lúpico Exantema lúpico fotosensible (en ausencia de dermatomiositis) o LECSA (lesiones psoriasiformes y/o anulares policíclicas que se resuelven sin dejar cicatriz) |
FAN | FAN elevado |
| LECC | Lesiones clásicas de lupus discoide (localizado o generalizado)
Lupus hipertrófico Lupus mucoso Lupus túmido Lupus sabañón Paniculitis lúpica |
Anti-ADNdc | Ac anti-ADNdc elevado (>2 veces el valor de referencia) |
| Alopecia no cicatrizal | Afinamiento difuso o fragilidad con pelos rotos visibles | Anti-Smith | Presencia de Ac anti-Sm |
| Úlceras orales o nasales | Úlceras orales o nasales (en ausencia de vasculitis, Behçet, herpes, enfermedad inflamatoria intestinal, artritis reactiva) | Antifosfolípido |
Ac antifosfolípidos positivos determinado por anticoagulante lúpico positivo, falso positivo para la prueba rápida reagina del plasma, títulos medios o altos de Ac anticardiolipinas (IgA, IgG, o IgM) o prueba positiva para |
| Enfermedad articular | Sinovitis con compromiso de dos o más articulaciones | ||
| Enfermedad renal | Proteinuria de 24 horas (500 mg proteína/24 h) o glóbulos rojos en el sedimento urinario | ||
| Serositis | Pleuritis típica o dolor pericárdico típico por más de un día | ||
| Manifestaciones neurológicas |
Convulsiones Psicosis Mononeuritis múltiple Mielitis Neuropatía periférica o craneal Estado confusional agudo |
||
| Anemia hemolítica | Anemia hemolítica | Complemento bajo | CH50, C3 o C4 bajos |
| Linfopenia o leucopenia | Leucopenia (<4000/mm³) o linfopenia (<1000/mm³) | Prueba de Coombs directa | Prueba de Coombs directa positiva en ausencia de anemia hemolítica |
| Trombocitopenia | Trombocitopenia (<100.000/mm³) | ||
Formas clínicas
- Lupus eritematoso cutáneo agudo (LECA)
- Lupus eritematoso cutáneo subagudo
- Variante eritematopapulosa anular o policíclica
- Variante eritematopapuloescamosa o psoriasiforme
- Lupus eritematoso cutáneo crónico (LECC)
- Lupus eritematoso discoide
- Lupus verrugoso o hipertrófico
- Lupus túmido
- Lupus sabañón
- Lupus mucoso
- Lupus profundo o paniculitis lúpica
- Lupus eritematoso inducido por drogas (LEID)
- Lupus neonatal
Tabla 2. Clasificación de lupus eritematoso cutáneo según James Gilliam
| Lesiones cutáneas específicas
(con presencia histopatológica de una dermatitis de interfase) |
Lesiones cutáneas inespecíficas
(sin dermatitis de interfase) |
||
| LEC agudo (LECA) | LEC subagudo (LECSA) | LEC crónico (LECC) | Vasculitis leucocitoclástica
Livedo reticularis Telangiectasias periungueales Tromboflebitis Fenómeno de Raynaud Alopecia no cicatrizal Lupus hair Esclerodactilia |
| Localizado
Eritema malar en alas de mariposa Generalizado Dermatitis lúpica en áreas fotosensibles (puede ser extendido) |
Anular
Papuloescamoso (psoriasiforme) Neonatal |
Lupus discoide (LED)
Hipertrófico o verrugoso LE túmido Paniculitis lúpica Lupus sabañón |
|
Lupus eritematoso cutáneo agudo
En el LES, el compromiso cutáneo constituye la manifestación más frecuente luego del compromiso articular.
El LECA está asociado con actividad sistémica, en la gran mayoría de los casos, y se presenta en tres variantes clínicas:
- Una forma localizada, que se caracteriza por la aparición de una erupción eritematosa, en ocasiones acompañada de pápulas, simétricamente distribuida sobre las mejillas y en puente nasal, con una distribución llamada en «alas de mariposa». Esta respeta el surco nasogeniano (a diferencia de otras dermatosis fotosensibles, como la dermatomiositis) y el área sublabial, puede alcanzar las orejas, y extenderse a la frente y el cuello. Es fotoinducida y puede producir leve ardor o prurito; dura de horas a días y no deja cicatriz, aunque en ocasiones puede existir una hipo o hiperpigmentación residual, especialmente en pacientes de fototipos cutáneos altos. Entre los diagnósticos diferenciales, se destacan la rosácea, la dermatitis seborreica y la dermatomiositis (foto 1).
- Una forma generalizada, correspondiente a un exantema eritematopapuloso, que suele llamarse «dermatitis fotosensible del lupus» debido a su carácter fotoagravado o fotoinducido. Se extiende por debajo del cuello a la zona del escote, tronco y zona extensora de brazos, aunque puede generalizarse. Se instala rápidamente y dura de pocas horas a varios días. Debe diferenciarse de una farmacodermia o de los exantemas virales (fotos 2 y 3).
- Una forma símil necrólisis epidérmica tóxica, con lesiones ampollares como expresión de la intensa inflamación.
En el laboratorio, el FAN suele ser positivo (99 %), el anti-Ro es positivo en el 50 % de los pacientes y el anti-ADNdc es positivo en aproximadamente el 70 %. El complemento tiende a estar disminuido.
El LECA implica casi siempre un diagnóstico de LES, y un paciente puede presentar una o varias de sus formas clínicas.
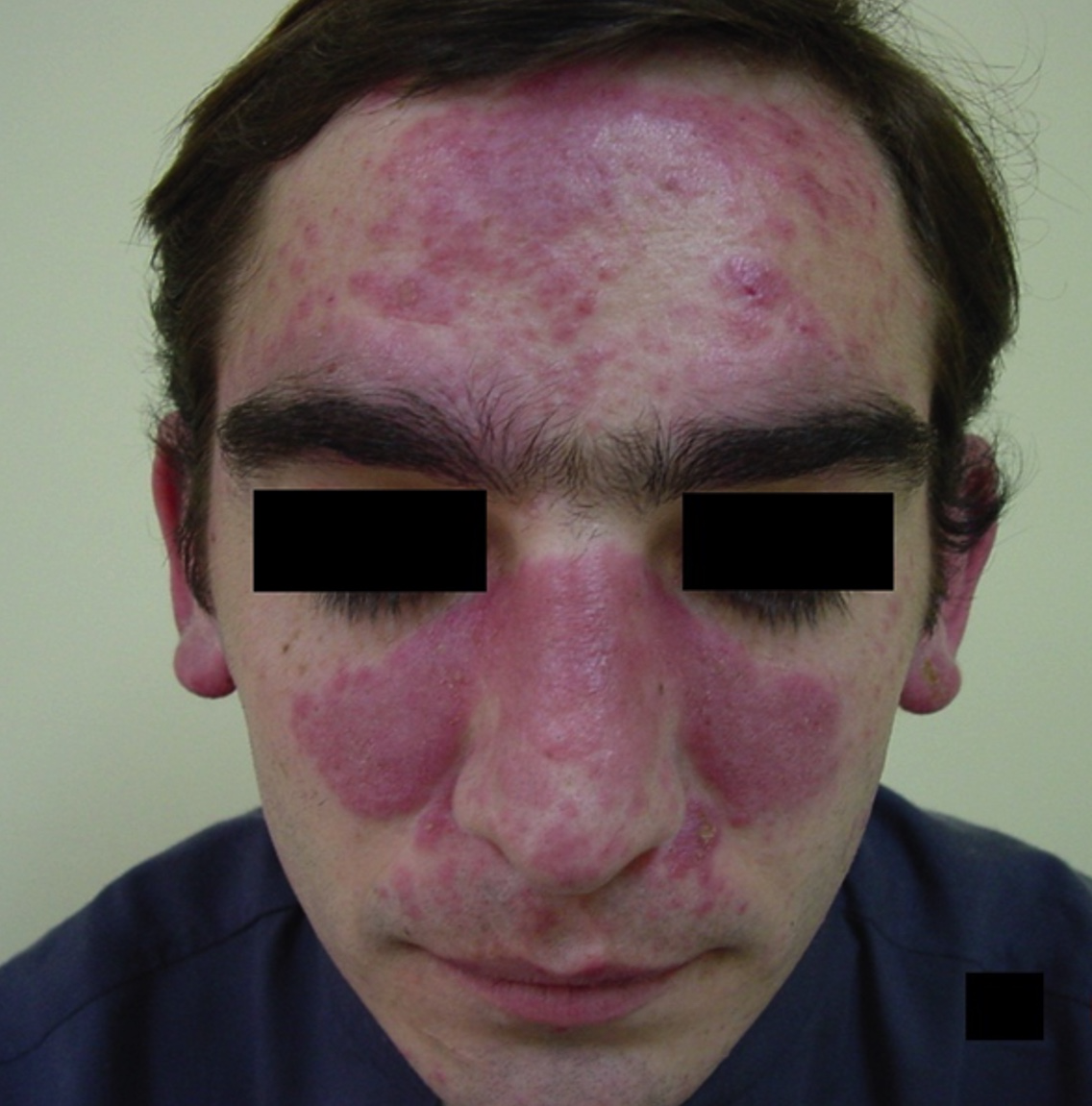
Foto 1. Lupus eritematoso cutáneo agudo: forma localizada (Con consentimiento del paciente)

Foto 2. Lupus eritematoso cutáneo agudo: forma generalizada
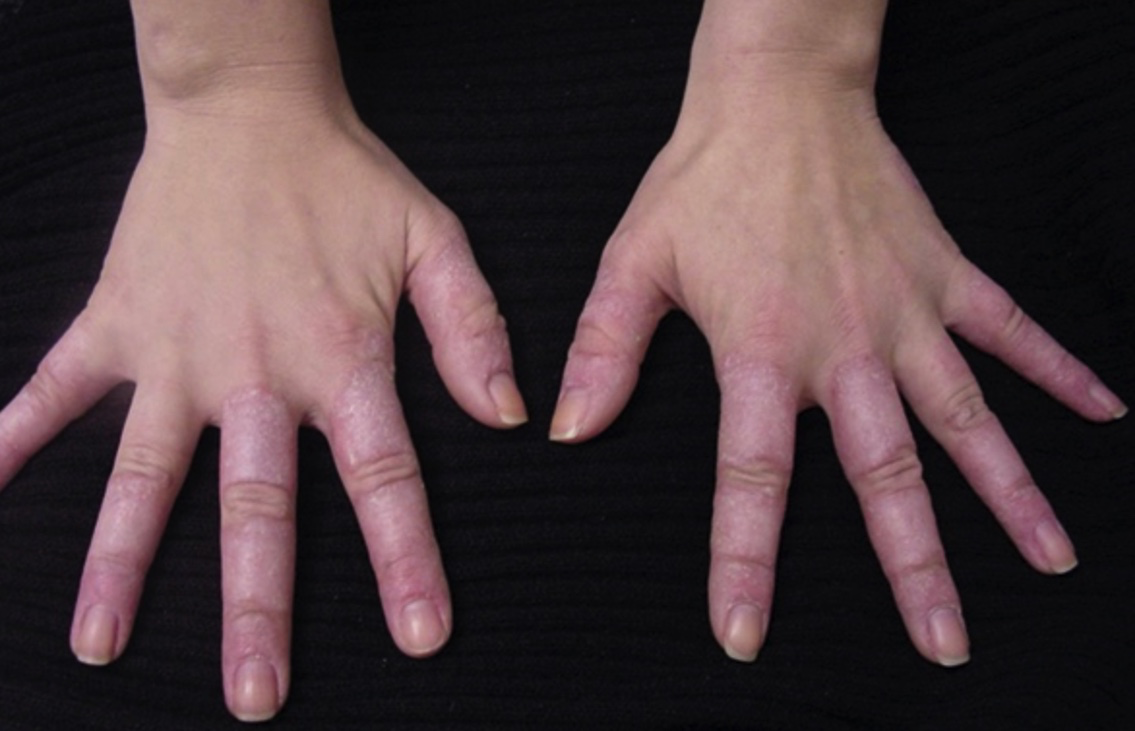
Foto 3. Lupus eritematoso cutáneo agudo: forma generalizada
Lupus eritematoso cutáneo subagudo
El LECSA se caracteriza por dos aspectos: una gran fotosensibilidad y la frecuente positividad del anticuerpo anti-SSA/RO. Es una erupción recurrente, superficial, que no presenta atrofia y que no deja cicatriz, aunque pueden quedar leucodermias y telangiectasias residuales. Afecta zonas de piel fotoexpuesta, como los laterales del cuello, la V del escote, el dorso, los hombros y la zona extensora de los brazos. Suele respetar la zona centro facial, pero puede comprometer las zonas laterales de la cara.
Existen dos variantes clásicas, que pueden coexistir (fotos 4 y 5):
- Eritematopapulosa anular o policíclica (70 % de los casos)
- Eritematopapuloescamosa o psoriasiforme
En los análisis de laboratorio, el FAN suele ser positivo en un 60 %, el anti-Ro en el 80 %, el anti-La en el 50 % y el anti-ADNdc positivo en menos del 5 %.
Los pacientes con LECSA pueden tener fatiga, dolores musculares y/o articulares, y rara vez compromiso renal. Hasta el 20 % de ellos puede desarrollar manifestaciones cutáneas específicas de LECA (como eritema malar «en alas de mariposa») o de LED en algún momento de su evolución. Aproximadamente el 50 % de los pacientes con LECSA cumplen criterios de LES. Existe un LECSA inducido por medicamentos.
Los diagnósticos diferenciales del LECSA son las farmacodermias, la psoriasis, la erupción polimorfa solar, las dermatoficias y la dermatomiositis.
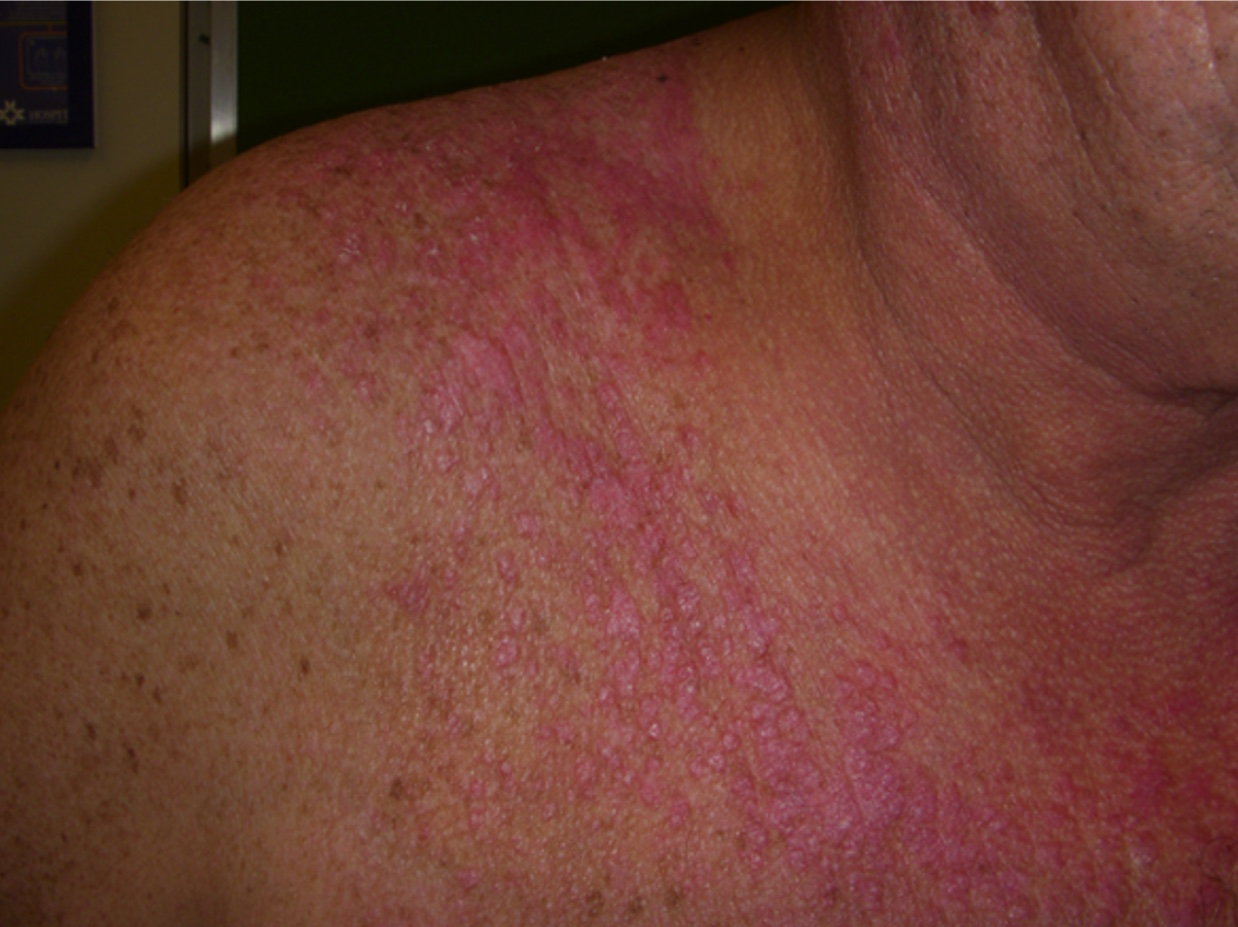
Foto 4. Lupus eritematoso cutáneo subagudo psoriasiforme
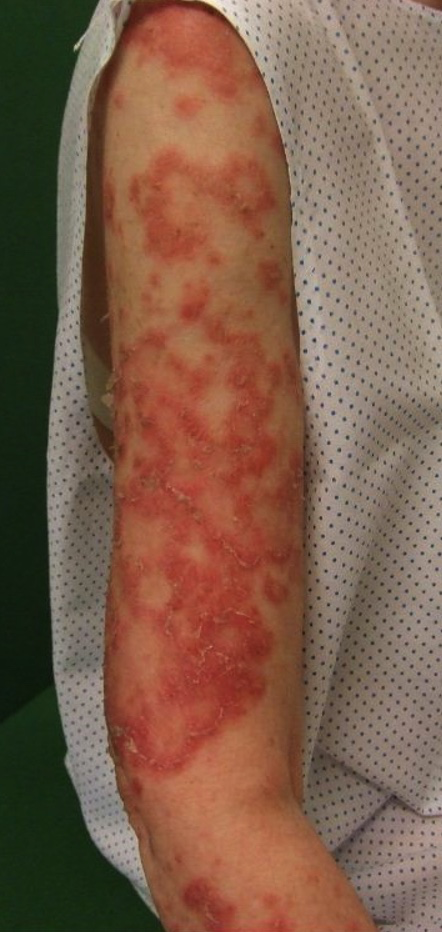
Foto 5. Lupus eritematoso cutáneo subagudo anular o policíclico
Lupus eritematoso cutáneo crónico
El lupus eritematoso discoide (LED) es la forma más frecuente de LECC. De un 5 a 10 % de los LED localizados (cabeza y cuello) (foto 6) se asocian a LES, y de un 15 a 30 % de los diseminados (por debajo del cuello). Por otro lado, el 20 % de los pacientes con LES tiene lesiones de LED.
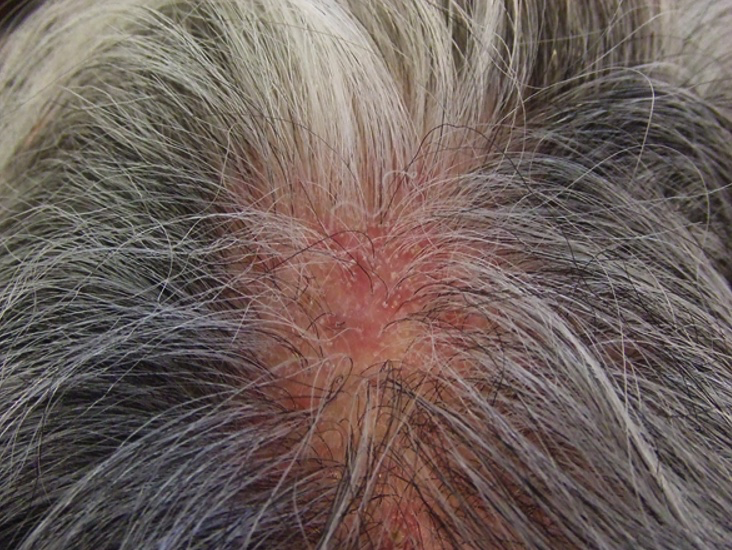
Foto 6. Lupus eritematoso cutáneo crónico: forma discoide
El LECC se presenta con pápulas y/o placas redondeadas con eritema, escama, que pueden agruparse, a lo que se agregará, al evolucionar, atrofia. Aparece en sitios expuestos a la luz solar, como la cara y las orejas, y en el cuero cabelludo. La escama es adherente, con tapones córneos que ocupan el ostium folicular (escama en «clavo de tapicero»), razón por la cual su extracción es dolorosa. Cuando se resuelve, deja cicatrices y cambios pigmentarios, por ejemplo hipopigmentación central e hiperpigmentación periférica, y, en ocasiones, máculas acrómicas símil vitiligo. En el cuero cabelludo, es posible observar alopecia cicatricial definitiva.
Las lesiones del LED de larga evolución pueden dar lugar al desarrollo, no frecuente, de carcinoma espinocelular.
Se reconocen las siguientes formas clínicas de LED, según su extensión:
- Localizado: compromete cabeza y cuello.
- Extendido: afecta las áreas del localizado y otras zonas por debajo del cuello.
La extensión de las lesiones por debajo del cuello es uno de los factores de riesgo de progresión a LES, así como la aparición de artralgias o artritis, títulos altos de FAN, leucopenia y eritrosedimentación elevada.
Como diagnósticos diferenciales, es importante mencionar la psoriasis, el eccema subagudo y las dermatoficias. En el cuero cabelludo, el principal diagnóstico diferencial es el liquen plano.
En los análisis de laboratorio, se suele encontrar un FAN positivo en un 35 %, anti-Ro positivo en un 2 % y anti-ADNdc usualmente negativo.
Estas son otras variantes de LECC menos frecuentes:
- Lupus verrugoso o hipertrófico: se caracteriza por placas verrugosas hiperqueratósicas en cara y superficie de extensión de extremidades.
- Lupus túmido: se presenta con placas induradas, eritematosas, ocasionalmente anulares, asociado a fotosensibilidad, localizadas en cara, principalmente, extremidades superiores y tronco. Las lesiones tienden a aparecer en forma de brotes, pueden persistir de semanas a meses y, en ocasiones, involucionan de manera espontánea, sin dejar cicatriz (foto 7).
- Lupus sabañón: caracterizado por placas violáceas distribuidas en áreas acrales, expuestas al frío, dedos de manos y pies, plantas, talones, orejas, nariz, rodillas y codos. Hasta el 20 % de los pacientes pueden desarrollar LES, especialmente en coexistencia con LED.
- Lupus mucoso: la mucosa bucal y la genital pueden estar afectadas hasta en un
25 %, así como también la semimucosa labial (signo de Grinspan). - Lupus profundo o paniculitis lúpica: se presenta con nódulos y placas, a veces con eritema en la piel suprayacente, y dolor, que raramente se ulceran (menos del
30 % de los casos). Se localiza en zonas proximales de extremidades, glúteos y región deltoidea, tronco, cara y cuero cabelludo. Hasta un 30 % de los pacientes pueden cumplir criterios de LES y alrededor del 70 % muestran concomitantemente lesiones de LED, lo que facilita el diagnóstico.
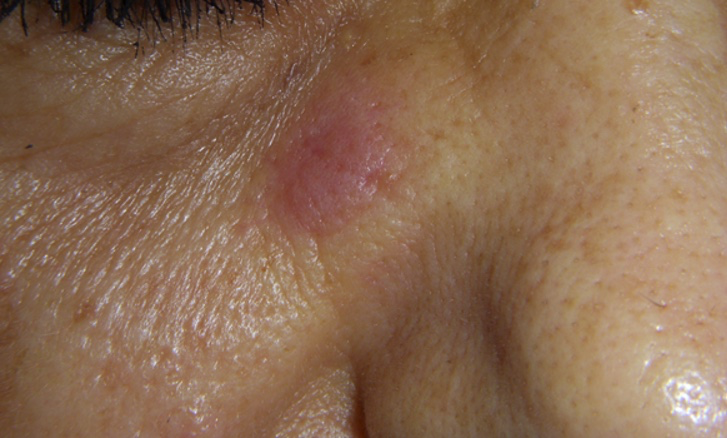
Foto 7. Lupus túmido
Lupus eritematoso inducido por drogas
El LEID es una entidad caracterizada por manifestaciones clínicas y hallazgos séricos e inmunopatológicos similares a aquellos del lupus idiopático, relacionados con la exposición continua a un fármaco, y que se resuelven cuando el fármaco es discontinuado. En el LES, tiene poca lesión dermatológica; en el LECSA, presenta las mismas manifestaciones cutáneas que el no inducido por drogas.
Lupus neonatal
Ocurre por el pasaje a través de la placenta de los anticuerpos anti-Ro maternos, que ocasiona, en el recién nacido, lesiones cutáneas similares a un LED o un LECSA, a predominio de cara y tronco. El 50 % de los casos presenta manifestaciones cardíacas, principalmente con trastornos de la conducción, con riesgo de un bloqueo A-V completo. Su tasa de mortalidad es cercana al 25 % .
Diagnóstico
Histopatología
En general, el común denominador histopatológico del LEC es una atrofia epidérmica con la presencia de una dermatitis de interfase, con una vacuolización de la capa basal que puede afectar los anexos. La zona de la membrana basal suele estar engrosada y se hace más evidente con la técnica de PAS. En la dermis, se pueden hallar un infiltrado linfocitario y depósitos de mucina.
Además, en el LED suele haber una hiperqueratosis asociada a una dilatación infundibular con taponamiento córneo, que puede llevar hasta una eventual pérdida completa de la estructura pilosebácea y el reemplazo de esta por una banda colágena vertical (alopecia cicatrizal).
En las lesiones específicas del LES, es posible encontrar además un edema de la dermis, cambios fibrinoides y a veces vasculitis.
Inmunofluorescencia directa
Este estudio muestra una banda lúpica en la unión dermoepidérmica en pacientes con LE, aunque también se encuentra presente en un 20 % en la piel fotoexpuesta de individuos sanos.
Laboratorio
Ante la sospecha de LES, es necesario realizar un laboratorio.
La mayoría de los pacientes con LES cursan con anemias, lo que puede ser manifestación de agravamiento, ya sea por inflamación o uremia, pérdida de sangre, hemólisis o una combinación de ellas. La causa más frecuente es la inflamación crónica.
La anemia hemolítica autoinmune se produce en el 40 % de los casos de LES como un fenómeno transitorio, recurrente o persistente, y en el 5 a 10 % de los casos, puede ser la manifestación inicial de la enfermedad.
La leucopenia (<4000/mm³) es un hallazgo frecuente en el LES (50 a 60 %); también puede encontrarse neutropenia y linfopenia (<1500/mm³).
Un alto número de pacientes cursa con plaquetopenia leve y un 10 % puede tener un descenso marcado (<100.000/mm³) con manifestaciones purpúricas o hemorrágicas.
La velocidad de eritrosedimentación suele estar elevada.
En cuanto a la evaluación renal, una proteinuria de >0,5 g/24 h se halla en el 50 % de los casos y se comporta como el primer signo de nefropatía en el 30 % de los casos. La presencia de un sedimento urinario patológico (hematuria, cilindruria) es menos frecuente y constituye un reflejo de la actividad de la enfermedad. A nivel periférico, pueden encontrarse niveles elevados de creatinina plasmática.
El FAN es uno de los elementos de diagnóstico más sensible, barato y simple. En el LES, su patrón más frecuente es el homogéneo y el periférico. Un título de 1/160 implica una alta probabilidad de LE.
El anticuerpo anti-ADNdc o nativo es un hallazgo específico de LES, detectado en un 70 % de los pacientes, aunque su negatividad no descarta la enfermedad. Su presencia, junto con una hipocomplementemia, señala la formación de inmunocomplejos y, por lo tanto, compromiso renal y multisistémico.
El anticuerpo anti-Sm (Smith) es altamente específico de LES (>90 %), pero tiene baja sensibilidad (<30 % de los casos). Permanece estático durante el curso de la enfermedad (expresión persistente).
En el LE, el anti-Ro/SS-A se detecta con una frecuencia elevada (hasta 60 %). Aparece como marcador serológico del LECSA (70 %) y del lupus neonatal (70 a 80 %). Se asocia con la fotosensibilidad, lesiones del LECSA, vasculitis y alteraciones hematológicas (anemia, leucopenia y trombocitopenia).
EL anti-La/SSB rara vez se observa en ausencia de anti-Ro y se ve en el 10 % de los pacientes con LES (es más frecuente en Sjögren). Cuando aparece junto al anti-Ro, sería protector de la enfermedad renal.
El anticuerpo anti-Cq1 se detecta en más del 40 % de los pacientes con LES, el 60 % de los cuales presenta nefropatía activa.
Las crioglobulinas pueden ser positivas en aproximadamente el 15 a 25 % de los pacientes con LES y preceder en años a la enfermedad.
Los anticuerpos antifosfolipídicos, Ac anticardiolipinas IgG, IgM, anticoagulante lúpico, Ac anti-B2 glicoproteína 1, se encuentran como criterios para definir LES. Alrededor del 40 % de los pacientes con LES presenta positividad para uno o más de estos anticuerpos, pero solo un tercio de ellos tendrá manifestaciones clínicas de síndrome antifosfolípido.
La VDRL puede dar un resultado falsamente positivo.
La exacerbación del LES se acompaña de disminución de los valores de C3, C4, entre otros, asociados a la elevación en plasma de subproductos de complemento biológicamente activos.
Tratamiento
La fotoprotección es de vital importancia en cualquier tipo de LE, ya que esta es una enfermedad que puede ser inducida o exacerbada por la RUV.
El LED localizado se puede manejar con tratamientos tópicos con corticoides (dipropionato de betametasona 0,05 %, propionato de clobetasol 0,05 %) e inhibidores de la calcineurina (tacrolimus 0,1 % o 0,03 % en ungüento o pimecrolimus 1 % en crema).
Tanto en lesiones extendidas de LED como de LECSA, los antipalúdicos orales, como la hidroxicloroquina en dosis de 200 mg dos veces por día (6,5 mg/kg/día) y la cloroquina en dosis de 100 a 200 mg por día (3,5 mg/kg/día), son de primera opción. Los corticoides sistémicos deben indicarse por cursos cortos y en dosis mínimas indispensables: 0,5 a 1 mg/kg/día. La talidomida en dosis habituales de 50 a 100 mg por día de mantenimiento se considera como segunda línea de tratamiento del LEC y el LECSA, sin dejar de tomar en cuenta su alta teratogenicidad. La lenalidomida es una alternativa potencial con menos efectos adversos. El metotrexato en dosis orales de 5 a 25 mg/semana y el micofenolato mofetil hasta 2,5g/día son otras alternativas eficaces. Por su pobre eficacia y efectos indeseables serios, no se aconseja el uso de la azatioprina, la ciclofosfamida ni la ciclosporina para el LEC o el LECSA.
Con respecto al LES, no existe hoy ningún tratamiento específico por tratarse de una enfermedad multifactorial y de mecanismo etiopatogénico complejo. Su enfoque terapéutico varía de acuerdo con los órganos afectados; los corticoides sistémicos se consideran como la base del tratamiento para los brotes agudos de la enfermedad, en dosis de hasta 1 mg/kg/día.
Los antipalúdicos (la hidroxicloroquina y la cloroquina) y el metotrexate son eficaces en el manejo de las manifestaciones cutáneas y articulares. La ciclofosfamida puede ser de utilidad en casos de vasculitis cerebral, en una nefritis lúpica avanzada o una hemorragia alveolar. La azatioprina y el micofenolato mofetil pueden servir en las manifestaciones mucocutáneas, articulares, en serositis y en nefritis lúpica moderada.
El belimumab es el único tratamiento biológico aprobado por la FDA para el tratamiento del LES. Es un Ac monoclonal humano, indicado en pacientes mayores de 18 años con enfermedad activa, junto con la terapia estándar, en ausencia de nefritis lúpica severa o lupus del SNC severo. La dosis es de 10 mg/kg/día, endovenoso, los días 0, 14, 28 y luego cada 28 días.
El rituximab, anticuerpo monoclonal quimérico anti-CD20, tiene su indicación en la enfermedad grave y refractaria: anemia hemolítica, trombocitopenia grave, nefritis y psicosis. La dosis es de 1 g los días 1 y 15, repitiendo cada 24 semanas, en infusión endovenosa.
Puntos clave
- El lupus eritematoso cutáneo comprende tres variantes: lupus eritematoso cutáneo agudo, lupus eritematoso cutáneo subagudo y lupus eritematoso cutáneo crónico.
- Se puede manifestar asociado o no a lupus eritematoso sistémico.
- La forma aguda suele asociarse a una enfermedad sistémica activa.
- La presentación subaguda se caracteriza por una gran fotosensibilidad, lesiones anulares o psoriasiformes en sitios fotoexpuestos, y anticuerpos anti-SSA/Ro positivos. El 50 % de los pacientes tendrá compromiso sistémico.
- El lupus eritematoso discoide es la forma de presentación más común del lupus crónico. Se presenta con eritema, escama y atrofia, y cicatrices. En cuero cabelludo, puede provocar alopecia definitiva. Su asociación con el lupus sistémico es infrecuente.
Bibliografía recomendada
Lee LA, Werth V. Lupus eritematoso. En: Bolognia JL, Schaffer JV, Cerroni L (eds.). Dermatología. Barcelona: Editorial Elsevier; 2019. pp. 662-680.
Consenso sobre diagnóstico y tratamiento de Lupus Eritematoso: Actualización (2016). Coordinadores: Osvaldo Stringa y Patricia Troielli. Sociedad Argentina de Dermatología.
Fruchter R, et al. Characteristics and alternative treatment outcomes of antimalarial-refractory cutaneous lupus erythematosus. JAMA Dermatology;2017(153):937-939.


